Integration of Hospital Care and Primary Care
“ในระบบบริการปฐมภูมิ แม่ข่ายจะทำงานต่อไม่ได้ ถ้าลูกข่ายทำงานไม่เข้มแข็ง และลูกข่ายจะเข้มแข็งได้ แม่ข่ายจะต้องสนับสนุน”
นพ.กิตตินันท์ อนรรฆมณี
การขับเคลื่อนระบบบริการสุขภาพต้องมีการเชื่อมต่อระหว่างบริการปฐมภูมิ ทุติยภูมิ และตติยภูมิ ดังนั้น HA จะเป็นองค์กรที่นำแนวคิดการพัฒนาคุณภาพเข้าเป็นกลไกช่วยขับเคลื่อนระบบบริการสุขภาพของหน่วยบริการปฐมภูมิในปัจจุบัน การอภิปรายนี้มีวัตถุประสงค์เพื่อแลกเปลี่ยนจากหลายมุมมองในประเด็น (1) ความท้าทายของการบูรณาการความร่วมมือในการพัฒนาคุณภาพบริการสุขภาพปฐมภูมิ ในบทบาทของสถานพยาบาลแม่ข่ายระดับทุติยภูมิ/ตติยภูมิ ที่จะเชื่อมโยงให้เกิดระบบคุณภาพ (2) บทเรียนการพัฒนารูปแบบบริการสุขภาพปฐมภูมิยุคใหม่ที่มีความหลากหลาย และโอกาสในการสร้าง new modern management ในการจัดบริการโดยองค์กรปกครองส่วนท้องถิ่น
นพ.สุวัฒน์ วิริยพงษ์สุกิจ ผู้อำนวยการสำนักสนับสนุนระบบสุขภาพปฐมภูมิ (สสป.) กระทรวงสาธารณสุข
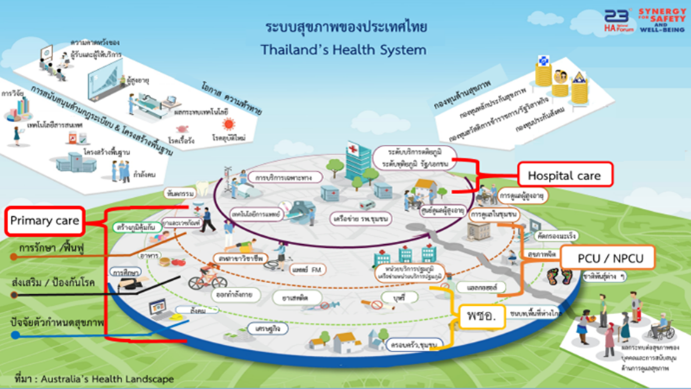
ระบบสุขภาพของประเทศไทย (Thailand’s health system) แบ่งเป็น 4 ระดับ คือ Primary care มี 3 ส่วน 1) ปัจจัยตัวกำหนดสุขภาพ (Determination of health) 2) การส่งเสริม/ป้องกันโรค 3) การรักษา/ฟื้นฟู อาจเป็นหน่วยบริการ หรือเครือข่ายบริการปฐมภูมิก็ได้ และ 4) Hospital care อาจเป็น secondary/tertiary care ก็ได้ที่ใช้เทคโนโลยีขั้นสูง หรือการแพทย์เฉพาะทาง ซึ่งระบบสุขภาพแต่ละส่วนนั้นไม่อาจแยกกันได้ ทุกส่วนล้วนเชื่อมโยงกัน และมีคณะกรรมการพัฒนาคุณภาพชีวิตระดับอำเภอ (พชอ.) เป็นกลไกขับเคลื่อนการดูแลระบบสุขภาพระดับปัจจัยกำหนดสุขภาพในพื้นที่
ระบบสุขภาพในประเทศไทยยังอาจแบ่งเป็น 2 ขา คือ 1) ขาโรงพยาบาล (Hospital-based) เป็นระบบบริการตั้งรับที่โรงพยาบาล มีการดูแลแบบ Biomedical approach เน้น cure และ hi-tech และ 2) ขาชุมชน (Community & home-based) เป็นการดูแลแบบ Psychosocial approach เป็น care มากกว่า cure และเน้น hi-touch
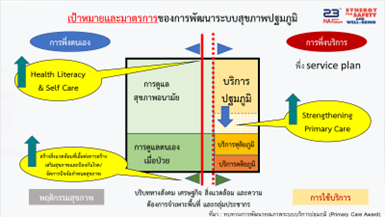
จากเอกสารทบทวนการพัฒนาคุณภาพระบบบริการปฐมภูมิ (Primary Care Award) แสดงภาพดุลของการพึ่งพาตนเองและการพึ่งบริการ สิ่งที่เราอยากเห็นในระบบบริการสุขภาพ คือ “การพึ่งตนเองเพิ่มขึ้นมากกว่าการพึ่งบริการ” ให้ประชาชนสามารถดูแลสุขภาพด้วยตนเอง ทั้งการดูแลสุขภาพอนามัยและเมื่อเจ็บป่วย ตั้งแต่ระดับบุคคล ครอบครัวและชุมชน หากเกิดเจ็บป่วยที่ง่าย ไม่ซับซ้อน ก็สามารถดูแลได้ด้วยตนเอง (เช่น มีไข้ ก็เช็ดตัวได้ ไม่ต้องรีบเร่งไปที่คลินิก หรือรพ.สต.ทันที) แต่เมื่อใดที่เกินศักยภาพการดูแลของประชาชน ก็สามารถเข้าถึงบริการตั้งแต่ระดับปฐมภูมิ ทุติยภูมิ และตติยภูมิได้ โดยมี Primary care เสมือนเป็นช่องทางเชื่อมต่อ (gateway) ที่คอยดูแลและเกื้อหนุน และอยู่ใกล้ประชาชน (ใกล้บ้านใกล้ใจ) เป้าหมายและมาตรการสำคัญของการพัฒนาระบบสุขภาพปฐมภูมิ คือ 1) เพิ่มการพึ่งตนเองมากขึ้น โดยเพิ่ม Health literacy และ Self care รวมถึงเพิ่มการสร้างสิ่งแวดล้อมที่เอื้อต่อการสร้างเสริมสุขภาพและป้องกันโรค/จัดการปัจจัยกำหนดสุขภาพ (เช่น หากกำจัดขยะได้ดี จัดการแหล่งเพาะพันธุ์ลูกน้ำยุงลาย ก็สามารถลดอุบัติการณ์ไข้เลือดออกได้) 2) การพึ่งบริการ ควรเพิ่มการสร้างความเข้มแข็งและพัฒนาระบบบริการปฐมภูมิที่จำเป็น ซึ่งในปัจจุบันระบบบริการปฐมภูมิยังไม่ได้รับการพัฒนามากเท่าทุติยภูมิและตติยภูมิ
ปัจจุบันมีการขับเคลื่อนระบบบริการสุขภาพปฐมภูมิภายใต้กฎหมายสำคัญ คือ พรบ.ระบบสุขภาพปฐมภูมิ 2562 ได้กำหนดนิยาม “ระบบสุขภาพปฐมภูมิ” หมายความว่า “กลไกและกระบวนการประสานความร่วมมือเพื่อจัดการบริการสุขภาพปฐมภูมิ โดยการมีส่วนร่วมระหว่างภาครัฐ องค์กรปกครองส่วนท้องถิ่น ภาพเอกชนและภาคประชาชน รวมทั้งการส่งต่อผู้รับบริการและการเชื่อมโยงข้อมูลระหว่างหน่วยบริการ ทั้งระดับปฐมภูมิ ทุติยภูมิ และตติยภูมิ” (ยังมี pain point 2 ส่วน คือ ระบบการส่งต่อและการเชื่อมโยงข้อมูล)
ระบบข้อมูลสารสนเทศตามกฎหมายระบบสุขภาพปฐมภูมิในปัจจุบัน มีระบบการเชื่อมโยงข้อมูล 2 ส่วนคือ การเชื่อมข้อมูลสุขภาพผู้ป่วยระหว่างหน่วยบริการผ่าน HIE (Health Information Exchange) ภายใต้ชุดมาตรฐานข้อมูล (standard data set) เดียวกัน และทีมหมอครอบครัวจะสังเคราะห์ข้อมูลสุขภาพคืนกลับไปยังประชาชนเป็น PHR (Personal Health record) ตั้งแต่ระดับบุคคลและครอบครัว เพื่อให้เกิดการรับรู้และสามารถจัดการปัญหาสุขภาพเบื้องต้นได้ก่อน พึ่งตนเองได้มากขึ้น และลดการพึ่งบริการลง
ระบบสุขภาพปฐมภูมิ เสมือนเป็นพื้นที่กลาง (ground floor) ให้ทุกภาคส่วน ทั้งภาครัฐและเอกชนได้ “คิด พูด เสนอ ทำ” โดยใช้แนวคิดใช้พื้นที่เป็นฐาน ประชาชนเป็นศูนย์กลาง และแนวคิดการมองเห็นคนตลอดทั้งชีวิต มองถึงคุณภาพชีวิต (มองกว้างและไกลมากกว่า “มีด หมอ หยูก ยา”) อีกทั้งการขับเคลื่อนภายใต้กฎหมาย 2 ฉบับ (พรบ.สุขภาพปฐมภูมิ และระเบียบสำนักนายกรัฐมนตรีฯ การพัฒนาคุณภาพชีวิตระดับพื้นที่) เพื่อให้ประชาชนพึ่งตนเองและพึ่งกันเองได้ หากเกินศักยภาพก็มี Primary care คอยเป็นที่พึ่งที่เชื่อมั่นและศรัทธา จึงต้องเป็นหน่วยบริการที่มีคุณภาพ ประสิทธิภาพ เป็นธรรมและตรวจสอบได้ เพื่อยกระดับให้เกิดภาพ “คนไทย ใส่ใจ ดูแลกัน” ส่วนของ Policy statement ได้เสนอคำสำคัญในระบบ คือ หมอประจำครอบครัว ว่าเป็น “หมอกันเอง หมอติดดิน” ช่วยยกระดับคุณภาพชีวิต (เน้นกลุ่มเปราะบาง) เพื่อให้ค้นหาและเกิด partnership การทำงานได้ง่าย โดย “ชวน ช่วย เชื่อม” เน้นการมีส่วนร่วม/เจ้าของร่วม/บูรณาการร่วมกัน และต้องสร้างมิติการสื่อสารสาธารณะที่เป็น growth mind set
การทำงานในระบบสุขภาพระดับอำเภอ ต้องทำงานแบบ Seamless care ทำงานเชื่อมโยงกันผ่านกลไกพชอ. โดยภาคประชาชนและท้องถิ่นต้องมีบทบาทเพิ่มขึ้น ในส่วนของโรงพยาบาลต้องมีบทบาทเป็นพี่เลี้ยงเพิ่มขึ้น มี smart service, smart surrounding, smart technology, smart and smile เพื่อนำไปสู่การพัฒนาที่ยั่งยืน (Sustainability) โดยไม่ต้องก้าวกระโดดเร็ว ช้าแต่ชัวร์ (Slow but Sure)
สิ่งที่ท้าทายใน 1-2 ปีที่ผ่านมา คือ พรบ.ระบบสุขภาพปฐมภูมิ พ.ศ. 2562 ทิศทางการพัฒนาระบบสาธารณสุข 5 ปี และพรบ.การกระจายอำนาจฯ ซึ่งล้วนมีความสอดคล้องเป็นไปในทิศทางเดียวกันแล้ว แต่อยู่ว่าในรายละเอียดเราจะกำหนดทิศทาง จัดการระบบ และเชื่อมโยงกันได้อย่างไร
นพ.บัญชา ค้าของ ที่ปรึกษาพิเศษ นายกอบจ.ภูเก็ต
ระบบบริการปฐมภูมินั้นถูกออกแบบให้มีความเชื่อมโยงกันอยู่แล้ว และยังมีคณะกรรมการสุขภาพระดับพื้นที่ (กสพ.) โดยมีนายกอบจ.เป็นประธาน นายแพทย์สสจ.เป็นรองประธาน สสอ. เป็นเลขานุการ เพื่อให้สามารถกำหนดทิศทางบริการสุขภาพในจังหวัดนั้นๆ ในกรณีรพ.สต.ที่มีการถ่ายโอนภารกิจ และขึ้นทะเบียนแล้วเป็นหน่วยบริการสุขภาพปฐมภูมิแล้ว หัวใจสำคัญที่นอกเหนือจากการจัดบริการและระบบข้อมูลบริการแล้ว คือ “คุณภาพและมาตรฐาน” ของหน่วยบริการปฐมภูมิ ส่วนหน่วยที่ยังไม่ได้ขึ้นทะเบียนนั้นเป็นหน้าที่ของ กสพ. และพชอ. ที่ต้องส่งเสริมและพัฒนาให้สามารถขึ้นทะเบียนเป็นหน่วยบริการให้ได้
ปัจจัยแห่งความสำเร็จที่สำคัญของการขับเคลื่อนระบบสุขภาพ โดยระบบบริการรวมทั้งการส่งต่อต้องได้คุณภาพและมาตรฐาน ประกอบด้วย 1) ระบบข้อมูลที่ต้องเชื่อมโยงกัน 2) บุคลากรทั้งจำนวนและศักยภาพต้องเพียงพอ 3) การมีส่วนร่วมของภาคส่วนต่าง ๆ 4) การสื่อสารภายใต้กลไกระดับพื้นที่ที่ต้องเสริมความเข้มแข็งทั้งในระดับจังหวัดและอำเภอ และภายใต้กฎหมายที่มีอยู่
ผลลัพธ์สำคัญที่พึงประสงค์ ได้แก่ 1) ความสัมพันธ์ใหม่ที่ดีในการทำงานเป็นทีมและน่าเชื่อถือ (good relationship & trust) 2) ประชาชนดูแลตนเองด้วยความรู้พื้นฐานได้เหมาะสมและมีความรอบรู้ด้านสุขภาพ (self care & health literacy) 3) ประชาชนเข้าถึงบริการสุขภาพที่พอดีมีคุณค่า (personalized & value based health care) เกิดบริการที่มีความเชื่อมโยงกันเป็นเครือข่ายแบบไร้รอยต่อ (continuity & coordination) 4) ชุมชนร่วมจัดการสุขภาพ (community health system management)
สรุปโอกาสและความท้าทายที่เกิดขึ้นกับระบบสุขภาพปฐมภูมิในปัจจุบัน การปฏิรูประบบสุขภาพปฐมภูมิและการเสริมพลังจากภาคประชาชนนั้นเป็นโอกาสสำคัญ ส่วนความท้าทายที่ต้องจัดการ ได้แก่ ความแออัดของผู้ป่วยในโรงพยาบาล การกระจายอำนาจ สังคมผู้สูงอายุ สังคมเมืองที่มีความซับซ้อนมากขึ้น และการพลิกโฉมด้านเทคโนโลยี การที่เราจะก้าวเดินต่อไปได้ ต้องตั้งเป้าหมายก่อนว่า ประชาชนต้องได้รับบริการที่มีคุณภาพมาตรฐานและปลอดภัย โดยระบบบริการนั้นต้องตอบสนองต่อความจำเป็น มีประสิทธิภาพ และมีส่วนร่วมจากภาคเอกชนและท้องถิ่น ที่เรียกว่า “เกิดระบบสุขภาพที่เป็นธรรม ไม่ทิ้งใครไว้ข้างหลัง” ระบบบริการที่เกิดขึ้นต้องมีการอภิบาลระบบ และประชาชนมีส่วนร่วมในการออกแบบทุกขั้นตอน มีการพัฒนา digital platform (TeleMedicine Telehealth) มีการเชื่อมโยงข้อมูล/แลกเปลี่ยนข้อมูล (HIE, PHR) และเพิ่มความครอบคลุม มีระบบบริการสุขภาพปฐมภูมิที่มีความหลากหลาย (ทั้งเอกชน ท้องถิ่น หรือรัฐ เป็นต้น)
เมื่อมีการกระจายอำนาจ ผู้ปฏิบัติงานในพื้นที่จะต้องปรับตัวกันอย่างไร อะไรคือโอกาส หรือความท้าทาย อะไรคือสิ่งที่ต้องบูรณาการ (Synergy) ร่วมกัน “1 + 1 ต้องได้มากกว่า 2” การถ่ายโอนและการรวมกัน เป้าหมายร่วมกันต้องใหญ่ขึ้น ความท้าทายที่มากขึ้น ประเด็นสำคัญคือ ต้องทำงานเชื่อมต่อกัน และบูรณาการระบบสุขภาพ (integration) อย่างไร้รอยต่อ (seamless)
“ระบบบริการสุขภาพปฐมภูมิ โอกาสที่จะไปได้มากกว่าปัจจุบัน” ท่ามกลางการเปลี่ยนแปลงของโลกยุคใหม่ที่หมุนเร็วจาก VUCA สู่ BANI world ภายหลังวิกฤติโควิด 19 เป็นยุคที่โลกโกลาหล โลกที่เปราะบาง มีความสับสนกังวลมากขึ้น คาดเดายากในผลลัพธ์ และยากที่จะทำความเข้าใจสิ่งต่างๆ ซับซ้อน ละเอียดมากขึ้น เราจะสามารถจัดการมันได้อย่างไร ความท้าทายในการออกแบบระบบบริการสุขภาพ มีอะไรหลายอย่างที่อยู่นอกเหนือการควบคุมมากขึ้น อีกทั้งปัจจัยด้านประชาชนอีกด้วย การปรับตัวให้ทันต่อการเปลี่ยนแปลงและการบูรณาการระบบบริการสุขภาพเป็นทางออกที่สำคัญ
จากการกระจายอำนาจ (Decentralization) สู่ท้องถิ่น โดยเฉพาะการกระจายด้านสาธารณสุขให้แก่องค์กรปกครองส่วนท้องถิ่น (อปท.) โดยเฉพาะการถ่ายโอนรพสต.นั้น สถานการณ์ของอบจ.ที่พบโอกาสและอุปสรรค ดังนี้ 1) ถูกกระจายอำนาจให้คล่องตัวแต่ยังไม่คล่องแท้ จนเสี่ยงงานล่าช้าขาดประสิทธิภาพ (โดยเฉพาะงบด้านบุคลากรยังจำกัดร้อยละ 40 มีการควบคุมกำกับ ตรวจสอบสูง) 2) พัฒนาองค์กรได้ล่าช้า (ขาดการวิเคราะห์ข้อมูลและแผนเชิงระบบที่มีประสิทธิภาพ รองรับการพัฒนาเทคโนโลยีที่มีประสิทธิภาพได้น้อย ยังขาดบุคลากรที่มีความเชี่ยวชาญสนับสนุน) 3) มีโอกาสที่อบจ.แตกต่างจากการบริการภาครัฐอื่น (งบประมาณวงเงินสูง ทุกคนในองค์กรก้าวหน้าได้ตามวิชาชีพ สามารถจัดหาบุคลากร หรือผู้เชี่ยวชาญเอกชนมาดำเนินการให้คล่องตัวและมีประสิทธิภาพ) 4) โอกาสคือบริหารระบบสาธารณะด้วยสัญญาเอกชนดำเนินการ (จ้างเหมาบริการ ให้เช่าพื้นที่ หรือเอกชนลงทุน ท้องถิ่นซื้อบริการ จ่ายด้วยเงินงบประมาณ) ในส่วนนี้สามารถบริหารสัญญาโดยการใส่ “มาตรฐานและคุณภาพ” ที่ต้องส่งมอบงานในร่างขอบเขตงาน (TOR) เนื่องจากอปท.ยังไม่เข้าใจในมาตรฐานและคุณภาพที่ชัดเจน ต้องอาศัยตัวกลางในการช่วยควบคุมกำกับการส่งมอบงานจึงจะเกิดผลลัพธ์ที่ดีต่อผู้รับผลงาน หรือประชาชนในพื้นที่ที่รับผิดชอบอย่างชัดเจน อย่างไรก็ตาม เราก็ไม่สามารถนำระบบการทำงานสไตล์กระทรวงสาธารณสุขไปใช้ทำงานในท้องถิ่น เพื่อแก้ปัญหาดังกล่าวได้ทั้งหมด
สิ่งที่น่าเป็นห่วง คือ เมื่อมีกระจายอำนาจสู่ท้องถิ่นมากขึ้น และข้อได้เปรียบของอปท.ในหลายประเด็น ทั้งด้านงบประมาณ ความสามารถในการลงทุนด้านสาธารณสุข รวมถึงการลงทุนกับบุคลากรผู้เชี่ยวชาญด้านวิชาชีพ โอกาสความก้าวหน้าของบุคลากรด้านวิชาชีพ ตลอดจนการบริหารจัดการระบบด้านสาธารณสุขที่ดี อาจส่งผลกระทบต่อกระทรวงสาธารณสุขเป็นอย่างมากหากปรับตัวไม่ทันการเปลี่ยนแปลง โดยเฉพาะหากบุคลากรในกระทรวงสาธารณสุขถ่ายโอนไปยังท้องถิ่น จนเกิดความขาดแคลนบุคลากรที่มีความเชี่ยวชาญมากขึ้นในกระทรวงสาธารณสุขในขณะที่ภาระงานที่ยังคงหนักเช่นเดิม
จากการวิเคราะห์สถานการณ์ที่พบดังกล่าวควร 1) หาวิธีการทำงานที่ไม่ซับซ้อน ลดภาระงาน และสามารถเบิกจ่ายชดเชยค่าบริการสาธารณสุขได้ โดยเฉพาะสปสช. 2) อปท.มีความพร้อมในการลงทุนทุกอย่าง เพื่อเติมเต็มบริการสาธารณสุขในส่วนที่ขาดในพื้นที่ เพื่อตอบสนองปัญหาสาธารณสุขของคนในพื้นที่ 3) อปท.มีความพร้อมในการเปิดโอกาสให้เอกชนมาลงทุนในการให้บริการสาธารณสุขที่จำเป็น (outsource) 4) การออกแบบกระบวนการทำงานที่ต้องเชื่อมโยง และสามารถควบคุมมาตรฐาน/คุณภาพบริการได้ การเข้าใจในบริบทเช่นนี้ก็จะท้าทายโอกาสพัฒนาระบบบริการได้เป็นอย่างดี
“องค์กรต้องแขนยาว อาศัยภาคส่วนต่าง ๆ ที่เกี่ยวข้องเข้ามาร่วมมือ เพื่อให้เกิดระบบริการสุขภาพที่มีคุณภาพและมาตรฐานได้”
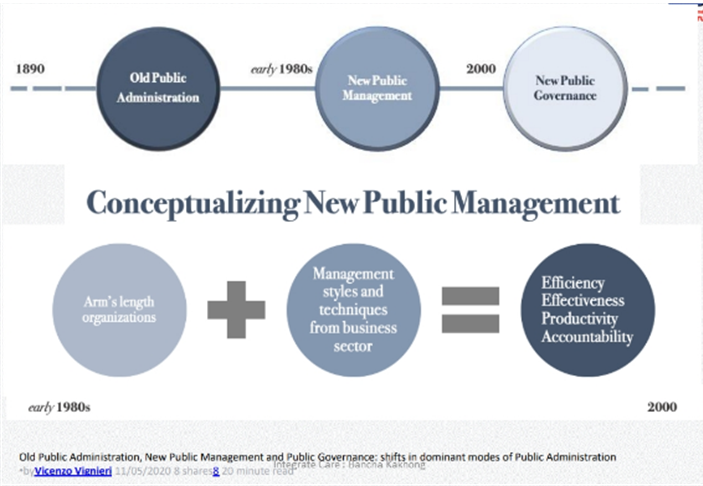 แนวคิดการบริหารจัดการภาครัฐด้านสาธารณสุขแนวใหม่ (Conceptual new public management) 1) องค์กรต้องอาศัยภาคส่วนอื่นๆ มาร่วมดำเนินการ (arm length organization)
แนวคิดการบริหารจัดการภาครัฐด้านสาธารณสุขแนวใหม่ (Conceptual new public management) 1) องค์กรต้องอาศัยภาคส่วนอื่นๆ มาร่วมดำเนินการ (arm length organization)
ต้องมีแขนที่ยาวขึ้น จับมือในภาคส่วนที่เกี่ยวข้อง โดยเฉพาะจับมือกับเอกชนเข้ามาผลักดันให้เกิดการเปลี่ยนแปลง 2) ต้องบริหารจัดการด้วยสไตล์และเทคนิคจากภาคส่วนธุรกิจ (Management styles and techniques from business sector) ผลรวมทั้งสองส่วนจะส่งผลให้เกิดผลลัพธ์ที่ประสิทธิผล ประสิทธิภาพ เพิ่มผลผลิตและความรับผิดชอบเชื่อถือได้ เป็นส่วนสำคัญที่จะนำไปสู่การปฏิรูป
“อย่ามัวแต่คิดรูปแบบ เพราะรูปแบบมันจะอยู่บนหิ้ง มันไม่ได้วิ่งไปหาประชาชน ท่านต้องศึกษาและทำให้เกิด Implementation Model ได้จริง”
ทิศทางการเปลี่ยนแปลงในปัจจุบัน เป็นการกระจายอำนาจจากส่วนกลางมายังท้องถิ่น เปลี่ยนศูนย์กลางบริหารมายังท้องถิ่น ซึ่งอปท.มีอำนาจหน้าที่ตามกฎหมายที่ต้องรับผิดชอบดูแลประชาชนโดยตรง โดยเฉพาะการจัดบริการด้านสาธารณสุขและการจัดการข้อมูลสุขภาพของประชาชนในพื้นที่ภายใต้งบประมาณที่ได้รับการสนับสนุนจากส่วนกลาง อย่างไรก็ตามควรผลักดันบริการที่มีคุณภาพผ่านงบประมาณที่ได้รับสนับสนุนการจัดบริการจากหลักประกันสุขภาพแห่งชาติ อีกทั้งประชาชนต้องรอบรู้การดูแลตนเอง (Health literacy) สามารถพึ่งพาตนเองเป็นหลักได้ ผสานการทำงานกับเอกชน “เติมใหญ่ เติมเต็มและเติมต่อ” เกิดความคล่องตัวของบริการในท้องถิ่น นำเครื่องมือและเทคโนโลยีเข้ามาใช้อย่างคุ้มค่า เกิดโมเดลที่เป็นต้นแบบมาถ่ายทอดสู่การปฏิบัติที่ชัดเจนและปฏิบัติได้ (Model Implementation) เป็นระบบบริการสุขภาพของชาติที่ดีได้
“เติมใหญ่ เติมเต็มและเติมต่อ” สัดส่วนการจัดบริการสุขภาพโดยรัฐกลางและเอกชนมักเป็นพิรามิดหัวตั้ง แต่การจัดบริการโดยท้องถิ่นควรเป็นพิรามิดหัวกลับ คือ ฐานบนเป็นการกระตุ้นให้ประชาชนเกิดการดูแลตนเอง (Self care) อย่าง“ครอบคลุมทั่วถึง” ให้เต็มที่ รองลงมาเป็น Primary care จัดบริการให้สามารถเข้าถึงได้ “เท่าเทียมอย่างเป็นธรรม” อย่างแท้จริง มีการนำเครื่องมือและเทคโนโลยีที่ทันสมัยมาใช้ เช่น โรงพยาบาลออนไลน์ ถัดมาคือ Secondary care “เติมเต็ม” ระบบบริการทุติยภูมิที่จำเป็นในพื้นที่ เช่น อบจ. สร้างโรงพยาบาลและสร้างบุคลากรที่จำเป็นในการให้บริการ สุดท้ายคือ Tertiary care “ต่อยอด” มีการนำ outsource มาจัดบริการที่ซับซ้อนได้สอดคล้องกับปัญหาและความต้องการของประชาชน
แนวคิดระบบสุขภาพไทยก้าวต่อไปต้องอาศัย 1) ท้องถิ่นบริหารจัดการ social determinant เข้าสู่การเข้าถึงเท่าเทียมแท้มากขึ้น 2) ทุกภาคส่วน กสธ. สรพ. สปสช. ส่งพลังผ่านไปยังท้องถิ่น ร่วมสร้าง New platform เพื่อ Ecosystem transformation 3) มาตรฐานและคุณภาพส่งผ่านไปยัง TOR จัดซื้อจัดจ้างโดยท้องถิ่น
นพ.กิตตินันท์ อนรรฆมณี ผู้ทรงคุณวุฒิ สรพ.
Integration of Hospital Care and Primary Care เราไม่สามารถตัดสินหรือพิสูจน์ในเชิงวิชาการได้ว่า การถ่ายโอนรพ.สต. อำนาจไปแล้วจะดีขึ้นหรือแย่ลง แต่เราต้องเข้าใจว่าเป็นเรื่องของอำนาจที่ตั้งอยู่บนพื้นฐานความคิดว่าอำนาจนั้นควรจะอยู่ที่ใครดี รพ.สต.จะไปอยู่ที่ไหน? อาจจะไม่ใช่หน้าที่ของเรา แต่หน้าที่ของเรา คือ ทำอย่างไรให้ระบบที่เปลี่ยนแปลงนี้ สร้างประโยชน์ให้กับประชาชนได้มากที่สุดได้อย่างไร
สิ่งที่มองต่างในการทำงานระหว่างรพ.สต.กับโรงพยาบาล ก็คือเป็นการทำงานแบบเครือข่าย เนื่องจากมีบุคลากรที่น้อยกว่า และสเกลการทำงานที่แตกต่างกัน จึงเป็นไปไม่ได้ที่รพ.สต.จะทำงานอย่างเข้มแข็งแบบโดดเดี่ยวได้หากปราศจากแม่ข่าย แม่ข่ายก็จะต้องสนับสนุนการทำงานของลูกข่ายด้วย ในทางตรงกันข้ามโรงพยาบาลแม่ข่ายที่มีผู้เชี่ยวชาญในการดูแลหลากหลายสาขา หากต้องการดูแลต่อเนื่องที่บ้านในระยะยาวให้เกิดผลลัพธ์ที่ดี ก็ต้องทำงานร่วมกันกับลูกข่ายที่เข้มแข็งด้วยเช่นกัน มุมมองจากแม่ข่ายที่มีความเชี่ยวชาญจะช่วยให้ลูกข่ายมองเห็นประเด็นคุณภาพและความปลอดภัยที่เกิดขึ้นในพื้นที่ได้ชัดเจนมากขึ้น เช่น การเก็บรักษาเพื่อควบคุมคุณภาพยาให้อยู่ในอุณภูมิที่เหมาะสมตามมาตรฐาน ต้องอาศัยแม่ข่ายช่วยชี้ประเด็นและพัฒนาเพื่อเพิ่มประสิทธิภาพของระบบการจัดการ อาจไม่จำเป็นต้องลงทุนในระดับลูกข่ายในหลายแห่ง แต่แม่ข่ายคอยสนับสนุนเพื่อให้ได้ประสิทธิผลที่ดี เช่น ระบบระบบโลจิสติกส์ในการกำจัดขยะติดเชื้อ โดยเฉพาะอย่างยิ่งระบบจัดการข้อมูลข่าวสารที่มีการเก็บรวบรวมมากมาย แต่ขาดการนำมาวิเคราะห์และนำมาใช้ประโยชน์อย่างจริงจัง ก็ต้องอาศัยแม่ข่ายเข้ามาสนับสนุนในส่วนนี้ รวมทั้งการรับเสียงสะท้อนจากประชาชนและอปท.ให้แม่ข่ายได้รับทราบประเด็นที่พบ เพื่อนำไปพัฒนาระบบบริการปฐมภูมิที่ประชาชนและท้องถิ่นสามารถสัมผัสสิ่งที่ดีขึ้นได้จริง อย่างไรก็ตามการพัฒนาของรพ.สต.อาจพัฒนาให้โตได้ไม่ทันกับการพัฒนาภายในโรงพยาบาล ระบบบริการปฐมภูมิจึงเป็นมากกว่า “Gate keeper” แต่เป็น “Connector” เชื่อมการทำงานทั้งสองทาง คือการรับผู้ป่วยกลับมาดูแลจากหน่วยงาน Home Health care และสามารถส่งต่อผู้ป่วยกลับไปโรงพยาบาลเมื่อมีความจำเป็น
ระบบบริการปฐมภูมินั้นใช้ทรัพยากรที่ไม่ซับซ้อน ยังพบช่องว่างในระบบบริการสุขภาพ มีจุดแข็งหลายอย่างที่โรงพยาบาลไม่มี หรือไม่มีเวลามาดูแลอย่างเต็มที่ เช่น งานบริการสร้างเสริมสุขภาพและป้องกันโรค งานฟื้นฟูสมรรถภาพทางการแพทย์ โดยเฉพาะการฟื้นฟูสมรรถภาพผู้ป่วยระยะกลาง (Intermediate care) งานทันตกรรม และงานแพทย์แผนไทย เป็นต้น การทำงานอย่างผสมผสานในบริบทปฐมภูมิที่มี เป็นโอกาสในการพัฒนาระบบบริการรูปแบบใหม่ ที่ไม่อาจหลีกเลี่ยงได้ในปัจจุบัน ต้องเปิดมุมมองการแข่งขันทั้งภาครัฐและเอกชนให้องค์กรยืนอยู่ได้ ต้องปรับตัวให้ทันกับการเปลี่ยนแปลง เช่น ในสังคมที่เปลี่ยนแปลงชุมชนเมืองจะมีรูปแบบบริการใหม่สำหรับผู้สูงอายุ ในขณะที่ลูกหลานต้องไปทำงาน อาจมีบริการรับฝากดูแลผู้สูงอายุแบบไปกลับ (Daycare) การเปิดบริการโทรเวชกรรม (Telemedicine) ที่มีความก้าวหน้ามากขึ้นเรื่อยๆ จนเป็น Extended OPD ที่ให้บริการในมิติการดูแลใหม่ๆ นอกจากนี้อาจเป็นตัวกลางเชื่อมสิ่งต่าง ๆ ให้ใกล้ประชาชนเพิ่มขึ้นใน Logistics Hub เช่น Primary care อาจช่วยจ่ายยาในชุมชน ธนาคารนมแม่ เป็นต้น จนสามารถเป็น “รพ.สต.ใกล้บ้านใกล้ใจ” ได้อย่างแท้จริงที่มากกว่าการรักษาแต่ครอบคลุมถึงการมีสุขภาวะที่ดี (well-being)
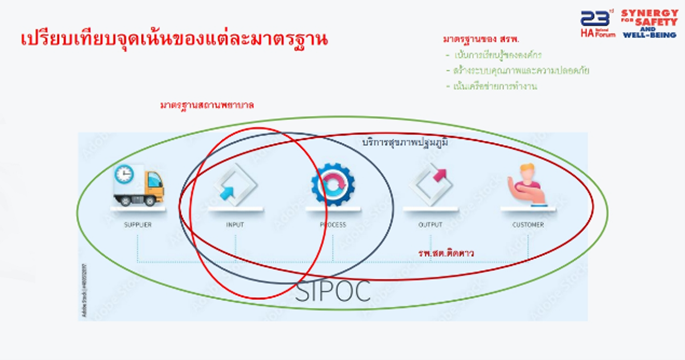 มาตรฐานที่เกี่ยวข้อง การวิเคราะห์กระบวนการทำงานด้วย SIPOC model (Supplier- Input- Process- Output- Customer) ในการเปรียบเทียบจุดเน้นของแต่ละมาตรฐาน
มาตรฐานที่เกี่ยวข้อง การวิเคราะห์กระบวนการทำงานด้วย SIPOC model (Supplier- Input- Process- Output- Customer) ในการเปรียบเทียบจุดเน้นของแต่ละมาตรฐาน
- เกณฑ์รพ.สต.ติดดาว (กระทรวงสาธารณสุข): เน้น Input – Process – Output – จนถึง Customer
- มาตรฐานบริการสุขภาพปฐมภูมิ พ.ศ. 2566 (สสป.): เน้น Input ถึง Process of care
- มาตรฐานสถานพยาบาล (กองสถานพยาบาลและการประกอบโรคศิลปะ): เน้น Basic standard – Input
- มาตรฐานหน่วยบริการปฐมภูมิ (สรพ.): เน้นการเรียนรู้ขององค์กร สร้างระบบคุณภาพและความปลอดภัย เน้นเครือข่ายการทำงาน ตลอดกระบวนการทำงานตาม SIPOC model
ลักษณะสำคัญของมาตรฐานของสรพ.
- มีการประเมินครอบคลุมการบริหารจัดการองค์กร การจัดการกระบวนการ และผลลัพธ์ เน้นการเรียนรู้เพื่อพัฒนางานเพื่อนำไปสู่ผลลัพธ์ที่ผู้ป่วยจับต้องได้
- เนื้อหาส่วนใหญ่ในมาตรฐานกำหนดเป้าหมายที่อยากเห็น โดยไม่กำหนดวิธีทำที่ตายตัว การประเมินจึงไม่สามารถใช้ checklist ได้
- เน้นเรื่องการพัฒนาคุณภาพ ควบคู่ไปกับการสร้างความปลอดภัย
- ผู้ประเมินต้องได้รับการฝึกอบรม เพื่อให้ตีความมาตรฐานไปในทิศทางเดียวกัน และช่วยการพัฒนาของหน่วยบริการได้อย่างเหมาะสม
ผู้ถอดบทเรียน นพ.ปืนไทย เทพมณฑา ผู้ช่วยผู้อำนวยการด้านนวัตกรรมทางการแพทย์ สถาบันสิรินธรเพื่อการฟื้นฟูสมรรถภาพทางการแพทย์แห่งชาติ กรมการแพทย์